신경계 중환자에게 적용한 섬망 예방중재의 효과
Effects of Delirium Prevention Interventions for Neurocritical Patients
Article information
Trans Abstract
Purpose
The purpose of this study was to investigate the effects of a delirium prevention intervention for patients in neurology and neurosurgery intensive care units (ICUs).
Methods
This study was a quasi-experimental study. Participants were 87 patients. The experimental group was provided with nonpharmacologic and multicomponent delirium prevention interventions, consisting of regular delirium assessment, improvement in orientation, early therapeutic intervention, and environmental interventions. The control group was provided with routine intensive care. Data were analyzed using x2 test, Fisher’s exact test, and t-test.
Results
Both groups were homogeneous. The incidence of delirium and length of hospitalization were significantly lower in the experimental group compared to the control group. ICU stay, mortality and unplanned extubation were lower in the experimental group compared to the control group, but there was no significant difference.
Conclusion
Findings indicate that the delirium prevention intervention is effective in reducing incidence of delirium and length of hospitalization. Therefore, this intervention should be helpful in preventing delirium in neurology and neurosurgery ICUs and can be used as a guide in the prevention of delirium in neurological diseases’s patients.
서 론
1. 연구의 필요성
섬망은 원인적 요소가 제거되면 빠른 시일 내에 회복될 수 있는 장애로서 주의를 집중하거나 유지, 이동능력의 저하가 동반된 의식장애, 치매로 잘 설명되지 않는 인지변화 또는 지각장애가 있으며, 장애가 단기간에 걸쳐 나타나고 하루의 경과 중에도 변화하는 경향이 있다[1]. 섬망 발생요인으로는 고령, 우울, 알코올 중독, 청력 장애, 시력 장애, 수면 장애와 같은 개인적 요인이 있고, 산염기 불균형, 대사 장애, 감염, 빈혈, 고혈압, 호흡부전, 질병의 중증도, 부동, 약물과 같은 질병과 관련된 요인이 있다[2]. 또한 중환자실 재원기간이 길고 불안 정도가 높거나 과거력이 있는 경우 섬망 발생 가능성이 높다[3].
중환자실 환자의 섬망 발생률은 32~80%[4]로 요양병원에 입원한 환자의 6.25%[5], 일반병동에 입원한 환자의 25%[6]보다 높은 수준이다. 섬망은 중환자실 환자들의 인공호흡기 사용기간을 연장시키고, 퇴원 후의 신체적, 인지적, 정서적 건강상태에도 영향을 주며, 질병의 부정적 예후, 사망률 증가, 재원기간 연장, 비계획적 발관, 의료비 상승 및 중환자실 재입실의 원인이 된다[7].
섬망은 신경계 분야에서 대표적 질환인 뇌졸중의 흔한 합병증으로 뇌졸중 환자의 13~48%가 발생하여 높은 섬망 발생율을 보이고 있고[8], 뇌졸중 이후 부정적인 예후와도 관련이 있다[9]. 신경계 질환은 그 자체로서 섬망의 위험인자로 작용하며, 신경계 병변의 위치, 범위, 발병기전, 뇌관류 저하 및 뇌부종의 정도와 폐렴과 같은 내과적 합병증 등이 섬망 발생과 연관이 있다고 알려져 있다[8]. 섬망은 예방이 가장 중요한 전략이므로 환자안전과 간호의 질 향상을 위해 섬망을 조기에 발견하고 예방하는 것이 매우 중요하다[6,10].
섬망에 대한 임상실무 가이드라인에서는 중환자실 환자들의 섬망을 매일 규칙적으로 관찰하는 것을 권고하고 있으며, CAM-ICU (Confusion Assessment Method for the Intensive Care Unit, CAM-ICU)를 가장 정확하고 신뢰할 수 있는 섬망 사정도구로 언급하였다[7].
최근 섬망 중재와 관련된 국외연구로는 중환자실 환자를 대상으로 진정 각성 시도(Sedation Awakening Trial, SAT), 자발 호흡 시도(Spontaneous Breathing Trial, SBT), 각성과 자발 호흡간의 조정(coordination), 진정제와 진통제의 선택(choice of analgesia and sedation), 섬망 예방 및 관리(delirium prevention and management), 조기 신체 움직임(early physical mobility)을 묶음(bundle)으로 적용하여 섬망 발생을 감소시켰다는 연구[11]와 섬망 예방중재로서 표준화된 간호 및 물리치료 프로그램을 적용하여 섬망을 감소시키는데 영향을 미쳤다고 보고한 연구[12] 등이 있었다. 국내연구로는 섬망 예방을 위한 근거중심 간호중재 프로토콜 개발[10]과 외과계 중환자실 수술 후 환자[13] 및 개심술 환자를 대상으로 한 섬망 예방중재 연구[14]가 있었다. 선행연구에서 적용한 섬망 예방중재로는 지남력 향상, 감각박탈 방지, 통증간호, 탈수교정, 수면환경 제공으로 구성된 중재[12]와 수면안대, 귀마개를 적용한 환경적 간호중재[14] 등이 있었다. 국내연구에서는 대부분이 섬망을 예방하기 위해 교육을 제공하거나[15] 친숙한 환경 유지 및 적절한 수면환경을 제공하는 등의 환경 조절에만 초점을 맞추는 단편적인 중재가 사용되었다[14,16]. 그러나 최근에는 섬망 발생에 영향을 줄 수 있는 요인들이 다양하므로 이러한 위험요인들을 조기에 발견하고 교정하며, 발생 가능한 위험요인들을 모두 고려한 중재를 제공하는 복합적(multicomponent) 예방 중재가 강조되고 있다[6,12]. 또한 신경계 중환자를 대상으로 섬망 예방중재를 적용한 연구는 아직 미흡한 실정이다. 따라서 본 연구는 복합적 섬망 예방중재가 신경계 중환자의 섬망 발생에 미치는 효과를 파악하여 신경계 중환자간호 실무에서 활용하기 위한 근거를 마련하기 위해 시도되었다.
2. 연구목적
본 연구의 목적은 신경계 중환자실에 입실한 환자를 대상으로 섬망 예방중재를 적용하여 섬망 발생에 미치는 효과를 파악하기 위함이며, 구체적인 목적은 다음과 같다.
섬망 예방중재의 적용이 섬망 발생에 미치는 효과를 파악한다.
섬망 예방중재의 적용이 비계획적 발관 건수, 중환자실 재입실 건수, 사망 건수에 미치는 효과를 파악한다.
섬망 예방중재의 적용이 병원 재원기간 및 중환자실 재실기간에 미치는 효과를 파악한다.
연구방법
1. 연구설계
본 연구는 신경계 중환자에게 섬망 예방 중재를 적용하여 그 효과를 비교하기 위한 비동등성 대조군 사후 시차 설계의 유사실험연구이다.
2. 연구대상
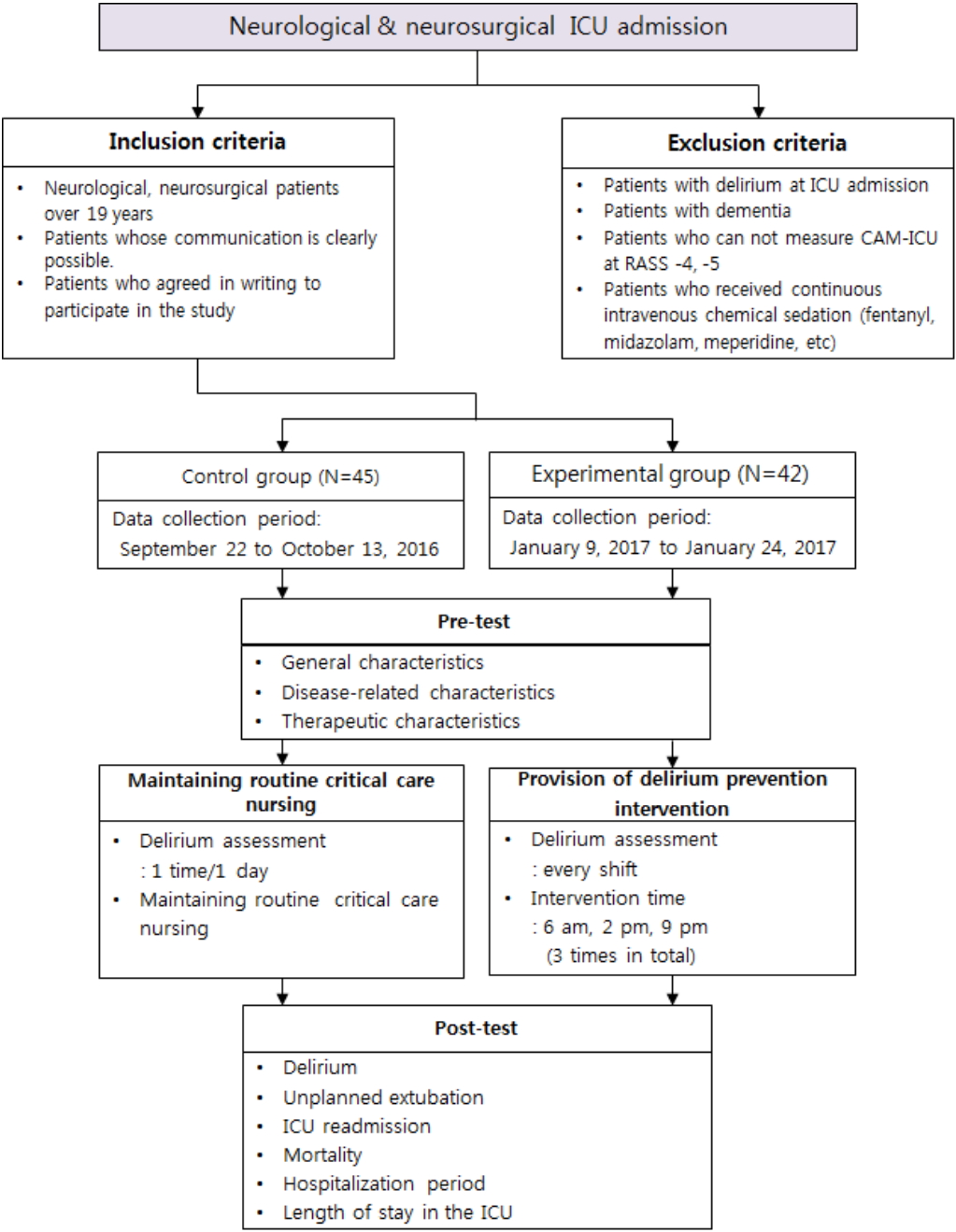
연구대상자는 2016년 9월부터 2017년 1월까지 서울시 소재 C대학교병원의 신경계 중환자실에 입실한 환자 중 19세 이상의 신경과 혹은 신경외과 환자, 의사소통이 명확하게 가능한 자, 환자 본인 또는 보호자가 연구에 참여하기를 서면으로 동의한 자를 선정하였다. 중환자실 입실 당시 섬망이 있는 자, 중환자실 입실 당시 치매가 있는 자, RASS -4, -5점으로 CAM-ICU측정이 불가능 한 자, 화학적 진정제(fentanyl, midazolam, meperidine)를 지속적으로 정맥 투여한 자는 제외하였다. 자료분석에 포함된 대상자는 총 87명이었다(Figure 1).
3. 연구도구
1) 일반적 특성과 질병 및 치료 관련 특성
일반적인 특성은 성별, 나이, 교육정도, 음주, 시각장애, 청각장애로 구성되어 있고, 질병 및 치료 관련 특성은 진단명, 수술여부, 수술종류, 동반된 질환, 중증도, 인공호흡기 사용여부, 억제대 적용여부, 자가통증조절기(Patient Controlled Analgesics, PCA) 적용의 총 14문항으로 구성되어 있다.
2) 섬망 사정 도구: CAM-ICU
섬망 사정 도구 CAM-ICU는 중환자의 섬망을 평가하기 위해 Ely 등[17]이 개발한 도구이다. 본 연구에서는 중환자실 섬망과 인지손상 연구그룹(ICU Delirium and Cognitive Impairment Study Group) 홈페이지[18]에 게시된 한글판을 사용하였다. 1단계는 Richimond Agitation-Sedation Scale (RASS)을 이용한 진정상태 평가이다. -5 (무의식)에서 +4점(공격적)까지 10단계로 구성된 점수에서 점수가 -4,-5점이면 깊은 진정상태로 섬망 사정을 중지하며, -3점 이상일 경우 2단계를 평가한다. 2단계 섬망 상태의 평가는 4가지 특성 별로 이루어지며, 특성 1 (급성 정신상태 변화), 특성 2 (주의력 결핍), 특성 3 (의식수준의 변화), 특성 4 (비체계적인 사고)로 구분되어 있다. 각 특성마다 주어진 질문이 있고 이를 적절하게 답하거나 따르는지 확인하는 과정으로 이루어지며, 특성 1과2가 양성으로 나타나면 특성 3 또는 특성 4가 추가되어 최종적으로 섬망이라고 판정한다. 개발 당시 도구의 민감도는 95~100%, 특이도는 89~93%였으며, 한글판 도구의 민감도는 89.8%, 특이도는 77.4%였다.
3) 섬망 건수, 비계획적 발관 건수, 중환자실 재입실 건수, 사망 건수, 병원 재원기간 및 중환자실 재실기간
섬망 건수는 섬망이 주로 입실 후 12시간부터 5일 후까지 발생하였다고 보고한 선행연구[19]를 참고하여 신경계중환자실에 입실한 시점부터 7일까지 혹은 7일이 되기 전에 퇴실한 경우 퇴실한 시점까지 CAM-ICU로 섬망을 사정하여 양성인 건수를 조사하였다. 비계획적 발관 건수는 섬망을 사정하는 기간 동안 치료자의 계획이나 의도에 관계없이 기관내관이 제거된 건수를 조사하였다. 중환자실 재입실 건수는 신경계 중환자실에서 일반병동으로 전실하였다가 48시간 이내에 섬망 발생으로 인해 동일 입원기간 동안 중환자실로 다시 입실한 건수를 조사하였다. 사망 건수는 섬망을 사정하는 기간 동안 섬망으로 인해 사망한 건수를 조사하였다. 병원 재원기간은 병원에 입원하여 퇴원하기 전까지의 기간이고, 중환자실 재실기간은 중환자실에 입실하여 퇴실하기 전까지의 기간을 의미하며 전자의무기록으로 파악하였다.
4. 연구진행
1) 섬망 예방중재 개발
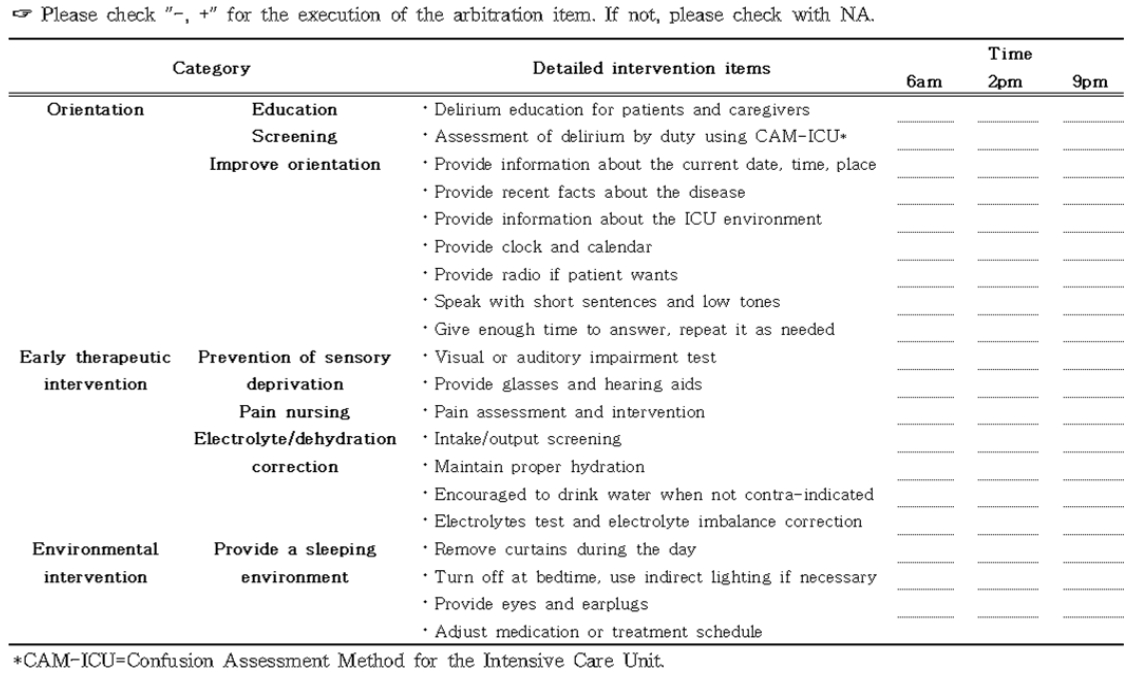
섬망 예방중재로는 섬망의 위험인자를 조절하고, 대사 장애와 감각 결손을 교정하며, 가능하면 대상자의 생리적 리듬을 회복시키고, 적절한 지적이나 환경적 자극을 제공하는 것이 중요하다고 하였다[2]. 이에 따라 섬망 예방중재는 Moon과 Lee [10]의 연구를 토대로 신경계 중환자의 특성에 맞게 수정 및 보완하여 예비 섬망 예방중재안을 도출하였으며, 전문가집단을 대상으로 내용 타당도를 검증하였다. 전문가집단은 경력 10년 이상의 수간호사 2인, 중환자실 경력 10년 이상의 박사학위 소지자 1인, 중환자실 경력 10년 이상의 석사학위 소지자 2인으로 구성되었으며, 내용타당도는 전문가집단의 합의를 통해 Content Validity Index (CVI) 0.8 이상의 항목을 채택하였다. 예비 섬망 예방중재안은 22개 항목으로 이루어졌고, 내용 타당도 검증 결과 ‘아로마 향기 요법 시행’ 항목이 CVI 0.4이어서 전문가와 합의 하에 삭제하였고, 통증, 전해질 및 탈수 교정 항목은 통합하여 최종 18개 항목을 최종 섬망 예방중재로 확정하였다. 최종 섬망 예방중재는 1) 매 근무조마다 시행되는 섬망 사정, 2) 섬망 예방중재로 이루어졌다. 섬망 예방중재는 ① 지남력 향상, ② 조기 치료적 중재, ③ 환경중재의 3개 영역으로 구성되었으며, 구체적인 내용은 다음과 같다(Figure 2).
① 지남력 향상: 지남력 향상을 위한 교육은 환자와 보호자에게 입실한 시점에 제작된 자료를 이용하여 시행하였다. 교육 자료에는 섬망의 정의, 위험인자, 증상, 위험성, 예방의 중요성에 대한 내용이 포함되었다. 지남력 향상을 돕기 위해 날짜, 시간이 표시되는 탁상시계를 환자마다 제공하여 날짜와 시간을 알 수 있도록 하였고, 체크리스트를 통해 매 근무마다 중환자실에 입실한 이유 및 중환자실 환경에 대하여 설명하였다. 환자가 원할 경우 라디오를 제공하였고, 환자에게 설명할 때는 짧은 문장과 낮은 톤으로 또박또박 말하도록 하였으며, 환자에게 대답할 시간을 충분히 주고 필요 시 반복하여 말해주었다.
② 조기 치료적 중재: 감각 박탈을 방지하기 위해 시각과 청각의 손상여부를 검사하였으며, 입원 전 착용하던 안경과 보청기가 있을 경우 입실 시 착용 할 수 있도록 하였다. 통증간호를 위해 해당 병원의 내규에 따라 통증을 사정하고 중재하였으며, 중재를 제공한 후에는 반드시 통증반응을 확인하여 조절이 되었는지를 평가하였다. 탈수를 교정하기 위해 담당의와 상의하여 환자마다 개별적 섭취량/배설량의 목표를 적절하게 설정하였고, 전해질의 불균형을 예방하기 위해 주기적으로 전해질 검사를 시행하여 불균형 시 전해질을 교정하였다. 특히 BUN/Creatinine ratio 18 이상 시 담당의에게 보고하여 수화상태(hydration)가 유지되도록 하였다. 의식이 명료한 환자에게는 금기가 아닐 경우 물을 마시도록 격려하였다.
③ 환경 중재: 낮에는 커튼을 걷고, 밤에는 취침할 수 있도록 소등하였으며, 필요 시 간접 등을 사용하였다. 소음을 유발하거나 수면을 방해하는 처치는 담당의와 상의하여 새벽 5시 이후에 이루어지도록 스케줄을 조정하였고, 수면의 질을 높이기 위해 모든 환자에게 안대와 귀마개를 제공하였다.
2) 섬망 예방중재 적용
섬망 예방중재는 18개 항목으로 이루어진 체크리스트를 이용하여 오전 6시, 오후 2시, 오후 9시에 한 번씩 총 3회 수행되었다. 중재를 제공하는데 소요되는 시간은 최소 10분~최대 20분이었다. 연구기간동안 섬망이 발생한 경우 담당의와 상의하여 주의 깊게 관찰과 비약물적 중재를 하였으며, 섬망 정도가 심한 경우 약물적 중재가 이루어지도록 하였다. 섬망은 급성으로 발현하는 가역적인 신경학적 증상으로 기복이 심한 주의집중력장애를 포함한 전반적인 인지기능장애 및 행동장애를 보이는 것이 특징이라는 것을 명확히 하였고[20], 반면에 신경계 문제로 인한 의식저하가 의심될 경우에는 담당주치의와 함께 환자 상태를 사정하고 상의하여 뇌 영상검사가 신속하게 이루어질 수 있도록 하였다. 그 밖에도 섬망과 감별해야 하는 주요 질환들의 특성과 세부 내용, 평가, 관리 등[21]을 참고하였다.
본 연구자들은 섬망에 대한 이해와 섬망 사정의 정확도를 높이기 위해 연구 및 실무 분야의 전문가로부터 1시간씩 총 3회에 걸쳐 섬망의 정의, 발생원인, 예방중재 등을 포함한 기본 내용과 CAM-ICU 사용방법에 대해 이론 및 시범교육을 받았다. 본 연구에 참여한 모든 연구자들은 전문가와 1:1 현장대조(spot checking)를 수차례 시행하여 결과가 일치할 때까지 반복적으로 연습하였고, Fleiss Kappa 점수가 .88이 된 이후에 중재를 적용하였다. 본 연구자들은 실험이 종료된 이후에도 간호 실무에서 섬망 예방중재의 연속성이 유지될 수 있도록 신경계 중환자실 간호사를 대상으로 섬망에 대한 이론교육과 CAM-ICU 사용방법에 대한 시범교육을 실시하였다. 뿐만 아니라 간호사들이 섬망 사정을 정확하게 하는지 모니터링 함으로써 섬망 사정의 정확도를 높이고자 하였다.
5. 자료수집
자료수집은 서울시 소재의 C대학교병원 임상연구심사위원회(IRB No: KC16EISI0715)와 간호부의 승인을 받고 연구참여에 대한 서면동의를 구한 후 이루어졌다. 실험처치의 확산효과를 막기 위해 대조군의 자료수집을 먼저 하였고 이후 실험군의 자료수집을 하였다. 연구자는 대상자를 선정하기 위해 신경계 중환자실에 입실한 환자를 대상으로 입실 초기 섬망 여부를 사정하였고, 선정 및 제외기준에 따라 대상자가 선정되면 환자 혹은 보호자에게 문진과 전자의무기록을 통해 일반적 특성, 질환 및 치료 관련 특성을 파악하였다. 대조군은 섬망을 예방하기 위한 간호에 초점을 두기 보다는 대상자에게 발생한 급성기 호흡기계, 순환기계, 신경계, 내분비계 문제와 같이 응급으로 해결해야 하는 건강문제에 집중하는 기존의 중환자 간호를 유지하면서 매일 한 차례 섬망 사정을 하였고, 실험군은 섬망 예방 중재를 적용하면서 매 근무조마다 섬망 사정을 확인하였다. 섬망 사정 및 예방중재 제공기간은 섬망 발생 시기가 주로 입실 후 12시간부터 5일 후까지 발생하였다고 보고한 선행연구[19]를 참고하여 입실한 시점부터 7일까지 제공하고, 7일이 되기 전에 퇴실한 경우는 퇴실한 시점까지 제공하기로 계획하였으며, 본 연구에서는 2~7일, 평균 약 3일간 제공되었다(Figure 1).
6. 자료분석
수집된 자료는 통계 프로그램 SPSS/WIN 22.0 프로그램을 이용하여 다음과 같이 분석하였다.
섬망 예방중재에 대한 전문가집단의 내용 타당도 검증은 CVI를 이용하였다.
측정자 간 일치도를 파악하기 위해 Fleiss Kappa를 구하였다.
대상자의 일반적 특성, 질환 관련 특성, 치료적 특성의 변수는 실수와 백분율, 평균과 표 준편차로 산출하였다.
실험군과 대조군의 사전 동질성은 x2 test, Fisher’s exact test, t-test로 분석하였다.
실험군과 대조군의 섬망 건수는 x2 test를 이용하여 분석하였다.
실험군과 대조군의 비계획적 발관 건수, 중환자실 재입실 건수, 사망 건수, 병원 재원기간 및 중환자실 재실기간은 x2 test, Fisher’s exact test, t-test로 분석하였다.
연구결과
1. 대상자의 동질성 검증
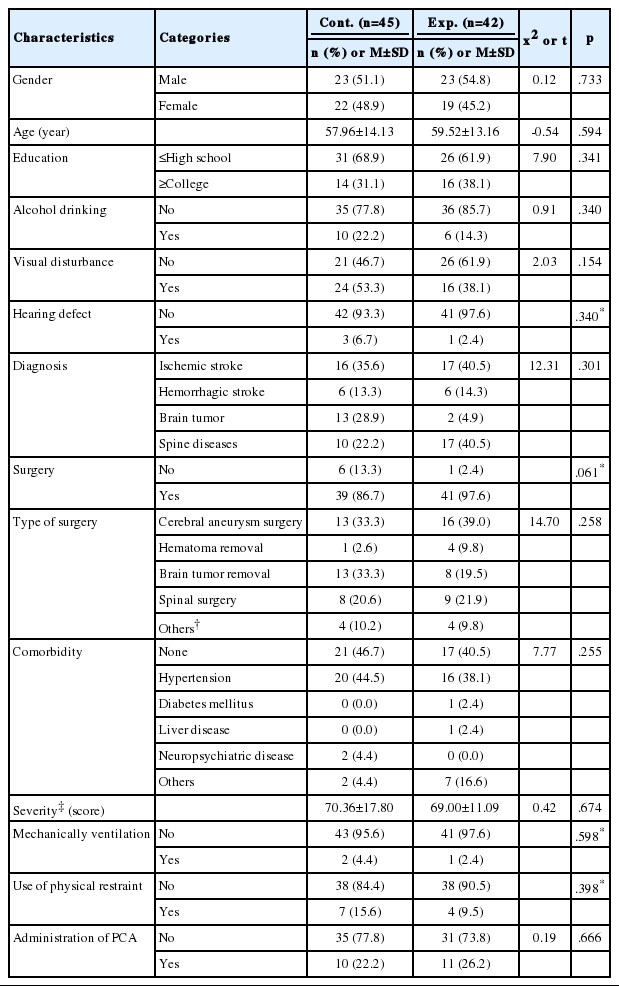
실험군과 대조군의 동질성을 검증한 결과 두 군은 성별, 나이, 교육정도, 음주, 시각장애, 청력장애, 진단명, 수술여부, 수술종류, 동반된 질환, 중증도, 인공호흡기 사용여부, 억제대 사용여부, 자가통증조절기 적용에서 유의한 차이가 없어 동질하였다(Table 1).
2. 실험군과 대조군의 섬망 건수 비교
실험군과 대조군의 섬망 건수를 비교한 결과, 대조군에서는 9명(20%)이, 실험군에서는 1명(2.4%)이 발생하여 섬망 건수는 두 군 간에 유의한 차이를 보였다(x2=6.63, p=.01)(Table 2).
3. 실험군과 대조군의 비계획적 발관 건수, 중환자실 재입실 건수, 사망 건수의 비교
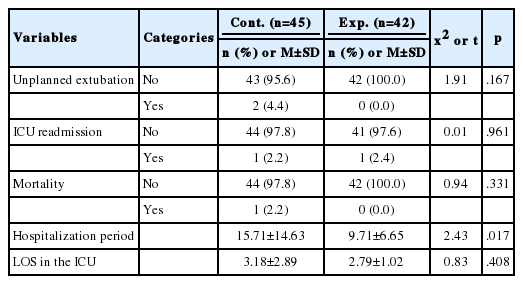
실험군과 대조군의 비계획적 발관 건수, 중환자실 재입실 건수, 사망 건수의 비교는 Table 3과 같다. 실험군이 대조군보다 비계획적 발관 건수, 중환자실 재입실 건수, 사망 건수가 낮았지만, 유의한 차이는 없었다.
4. 실험군과 대조군의 병원 재원기간 및 중환자실 재실기간의 비교
실험군과 대조군의 병원 재원기간 및 중환자실 재실기간의 비교는 Table 3과 같다. 실험군이 대조군보다 병원 재원기간과 중환자실 재실기간이 낮았으나, 병원 재원기간에서만 유의한 차이를 보였다(x2=2.43, p=.017).
논 의
본 연구는 신경계 중환자를 대상으로 섬망 예방중재를 적용하여 효과를 알아보고자 시행하였다. 본 연구에서 섬망 예방중재를 적용한 후 CAM-ICU 도구를 사용하여 신경계 중환자의 섬망 여부를 확인한 결과 대조군 20%에서 발생하여 실험군 2.4%에 비해 높았다. 이는 CAM-ICU를 이용하여 섬망을 사정한 선행연구와 비교해 볼 때 중환자실 섬망 발생율을 46.7%라고 보고한 Lee의 연구[20]와 외과계 중환자실 환자를 대상으로 시행하여 38.6%의 발생율을 보인 Shim의 연구[13] 및 27.2%의 섬망 발생율을 보였던 Choi의 연구[19]보다 낮은 결과였다. 고령은 섬망에 영향을 미치는 중요한 요인인데[2], 본 연구에 참여한 대상자들의 평균 연령은 대조군이 57.96±14.13, 실험군이 59.52±13.16로 다른 연구보다 연령이 낮았기 때문에 섬망 발생율이 낮았던 것으로 추측된다. 또한 중환자실의 복잡한 환경이 섬망 발생의 촉진적 요인임을 감안할 때[2], 중환자실에 머물렀던 기간이 3.18일로 짧았던 것도 섬망 발생율이 낮게 나타난 원인으로 생각된다. 신경계 질환은 그 자체로서 섬망의 위험인자로 알려져 있는데[8] 대조군에 비해 실험군에 척추질환 환자가 더 많이 포함되었던 것도 섬망 발생율에 영향을 미쳤을 것으로 사료된다.
섬망은 예방이 가장 중요하며 비약물적 중재가 강조되고 있다[6,12]. 특히 섬망 발생이 높은 신경계 환자의 경우 섬망 사정과 예방 및 약물/비약물적 관리에 대한 체계적 접근은 매우 중요하며, 뇌졸중 집중 치료실에는 섬망을 사정하고 예방하는 프로토콜이 필요하다고 하였다[8]. 섬망 예방중재로는 규칙적으로 섬망을 사정하고 섬망의 위험요인을 파악하며 위험요인에 따른 복합적 예방중재를 하도록 권고하고 있다[10,12]. 본 연구는 매 근무시마다 CAM-ICU를 이용하여 규칙적인 섬망 사정과, 위험 요인에 따른 비약물적 복합적 섬망 예방중재로 지남력 향상, 조기 치료적 중재, 환경적 중재를 포함하는 간호중재를 제공하여 섬망 예방에 효과가 있는 것으로 나타났다. 이는 외과계 중환자실에서 수술한 중환자를 대상으로 섬망 예방중재를 적용한 결과 섬망 발생을 예방하는데 효과가 있었다는 연구[13]와 내과 병동에서 비약물적 섬망 중재를 적용하여 섬망 발생을 감소시키는 효과가 있었다는 연구[22]와 유사한 결과이다. 또한 입원 환자에게 Hospital Elder Life Program (HELP)을 적용하여 섬망 발생과 재원기간 및 의료비용 감소에 효과가 있었다는 연구[23]의 결과와도 유사하다. 그러나 수면증진 중재나 환경적 간호중재만 제공하였을 때 섬망 발생을 감소시키지 못했다는 연구[14,16]도 있었다. 이와 같은 결과는 단일 중재를 제공하는 것 보다 복합적 간호중재가 섬망을 예방에 더 효과가 있다는 것을 시사한다.
본 연구에서 섬망 예방중재를 적용한 실험군이 기존 중환자 간호를 유지한 대조군보다 병원 재원기간이 유의하게 짧은 것으로 나타났다. 이는 중환자실 환자를 대상으로 섬망 예방중재를 적용하여 재원기간이 감소했다는 다수의 선행연구의 결과와 일치한다[23,24]. 그러나 병원 재원기간에는 동반된 기저질환이나 과거력, 질병의 중증도, 질병이나 치료과정에서 발생할 수 있는 합병증이나 후유증 등과 같은 다양한 요인들이 영향을 미칠 수 있으므로 본 연구의 결과를 섬망 예방중재를 적용한 효과로만 설명하기에는 제한점이 있다는 것을 염두에 두고 해석해야 할 필요가 있다. 본 연구에서 적용한 섬망 예방중재는 중환자실 재실기간, 사망 건수, 중환자실 재입실 건수, 비계획적 발관 건수에서는 유의한 차이를 보이지 않았다. 이는 중환자실 환자에게 섬망 예방 프로토콜을 제공하여 효과를 비교한 Moon과 Lee [25]의 연구에서 사망률과 중환자실 재입실 및 재원기간을 감소시키는 데는 효과가 없는 것으로 나타난 결과와 유사하다. 미국에서 1년간 시행한 관찰연구에 따르면 섬망이 발생한 환자에게서 6개월째 사망률이 약 2배나 많았으며, 후속 연구에서도 섬망 환자에서 사망률이 높았고 중환자실 재원기간도 길었다고 보고되었다[24]. 그러나 본 연구에서는 섬망이 발생한 환자수가 적었고, 중환자실에 머물렀던 기간이 짧았기 때문에 사망률과 중환자실 재원기간에 유의한 차이가 나지 않은 것으로 생각된다. 또한 이러한 이유로 비계획적 발관, 중환자실 재입실 건수, 사망 건수, 병원 재원기간의 결과를 본 연구에서 사용한 섬망 예방중재의 효과로 해석하기에는 미흡하다. 그러므로 향후 연구에서는 대상자를 선정할 때 질병과 관련된 다양한 특성이나 섬망 발생시점 등을 고려하고 외생변수를 통제하여 섬망 고위험 환자에게 적용한 섬망 예방중재의 효과를 보다 더 정확하게 평가하는 반복 연구가 필요하다.
중환자실 간호사는 24시간 환자 옆에 있어 환자의 의식수준이나 인지기능의 변화를 가장 빨리 인지할 수 있는 의료인이며, 중환자실 간호사가 제공하는 섬망 예방중재는 섬망 발생과 섬망의 중증도, 환자와 가족들의 단기 및 장기적 예후에 영향을 준다[26]. 신경계 중환자실에 입원한 환자는 질병으로 인해 뇌기능이 손상되어 있으므로 환자의 행동이 급성 뇌손상에 의한 것인지, 섬망에 의한 것인지 판단하기 어려울 수 있다[4]. 그럼에도 불구하고 신경계 중환자실 간호사는 다른 간호사보다 지남력 평가 능력이 높고 의식 상태 및 의사소통의 변화 여부에 대한 민감도가 높아 섬망을 조기에 발견하고 예방하는데 적합한 의료인이라고 할 수 있다[27]. 그러나 간호사들은 섬망 환자 간호에 대한 자신감이 낮고, 부담을 느끼며, 섬망에 대한 인식 부족으로 섬망 증상이 나타났을 때 적절한 중재를 선택하지 못하는 경향이 있다. 따라서 간호사의 섬망에 대한 올바른 인식과 지식 및 섬망 간호중재를 능숙하게 사용하는 기술이 필요하며, 이를 위해서는 적절한 교육이 이루어져야 할 것이다[28]. Park등은 섬망 사정 도구 및 중재지침이 없는 경우 섬망 간호수행도가 감소할 수 있다고 하였으며[29], 간호에 대한 수행도를 높이기 위해서는 임상적용이 용이하면서 실행 여부를 눈으로 확인할 수 있는 체크리스트 형식의 구체적인 매뉴얼을 구비하는 것이 필요하다고 하였다[28]. 그러므로 본 연구에서 사용한 섬망 예방중재 체크리스트는 임상실무에서 섬망 간호 수행율을 높이는데 기여하는 바가 있을 것으로 기대된다. 섬망을 예방하기 위해서는 다학제간 협력이 중요하다[30]. 그러나 바쁜 중환자실의 특수한 환경과 섬망에 대한 낮은 인식으로 인해 다학제간 협력에 어려움이 있다[25]. 본 연구에서는 탈수와 전해질 교정과 같은 부분을 의사와 협업하여 중재하였으나, 추후 연구에서는 섬망의 주요 원인인 감염, 저산소증, 빈혈, 다중 약물사용과 같은 원인을 교정하기 위한 다학제팀을 구성하여 섬망 예방중재를 적용해보는 것을 제안한다.
신경계 질환을 가진 환자 중 특히 중환자실에 입원한 환자의 경우 섬망 발생률이 19~80%까지 매우 높다고 하였다[4]. 그럼에도 불구하고 신경계 중환자의 섬망에 대한 국내 의료진의 인식은 아직 낮은 수준이며, 섬망 예방을 위한 근거중심 실무가이드라인이나 간호중재 프로토콜과 관련된 연구가 부족한 실정이다[9]. 이런 점들을 참고해 볼 때 본 연구에서 신경계 중환자실 환자에게 적용한 섬망 예방중재는 의미 있다고 할 수 있겠다.
본 연구의 제한점은 다음과 같다. 첫째 일 종합병원의 신경계 중환자실 환자를 대상으로 중재의 효과를 검증하였으므로 본 연구결과를 일반화 하는데 신중을 기해야 할 것이다. 두 번째는 뇌신경질환이 섬망의 위험요인임에도 불구하고 본 연구에서는 진단명을 명확히 통제하지 못하여 척추질환 대상자들이 많이 포함되었으며, 대상자의 병변위치를 구체적으로 파악하지 못하였다. 뿐만 아니라 섬망 예방중재의 효과로 비계획적 발관 건수, 중환자실 재입실 건수, 사망 건수와 중환자실 재실기간 및 병원 재원기간을 살펴보았는데 섬망이 아닌 기저질환이나 과거력, 중증도, 질병으로 인한 합병증 등과 같은 다양한 요인들이 비계획적 발관 건수, 중환자실 재입실 건수, 사망 건수와 중환자실 재실기간 및 병원 재원기간에 영향을 미칠 수도 있다는 점을 충분히 고려하지 않았다는 점이다. 따라서 향후 연구에서는 이런 점들을 보완한 반복 연구가 필요하다.
결 론
본 연구는 신경계 중환자를 대상으로 섬망 예방중재를 제공하여 섬망 발생에 미치는 효과를 파악하고자 시행한 유사실험연구이다. 그 결과 섬망 예방중재를 제공한 실험군이 기존의 중환자 간호를 유지한 대조군보다 섬망 발생율과 재원일수가 유의하게 낮았다. 따라서 본 연구에서 적용한 섬망 예방중재는 신경계 중환자의 섬망 예방에 도움이 된다고 할 수 있겠다. 본 연구결과는 향후 신경계 중환자를 위한 섬망 예방 가이드라인을 위한 자료로 활용될 수 있을 것으로 기대한다.
본 연구를 토대로 하여 다음과 같이 제언한다. 첫째, 본 연구에서 사용한 섬망 예방중재를 신경계 병동과 다양한 신경계 환자들에게 확대 적용하여 그 효과를 파악하는 연구를 제언한다. 둘째, 섬망 발생요인이 다양하다는 점을 고려하여 다학제적 접근을 통한 환자별 맞춤형 섬망 예방중재 개발을 제언한다.