신속대응팀이 병동 환자의 심폐소생술 임상 결과에 미치는 영향
Effects of a Rapid Response Team on the Clinical Outcomes of Cardiopulmonary Resuscitation of Patients Hospitalized in General Wards
Article information
Trans Abstract
Purpose
This study investigated differences in the clinical outcomes of cardiopulmonary resuscitation (CPR) of patients hospitalized in general wards according to the operation of a rapid response team.
Methods
This retrospective study included 122 patients over the age of 19 who were admitted to general ward of a hospital located in Suwon, between July 1, 2015 and December 31, 2019, and received CPR during the operating hours of the rapid response team. The collected data were analyzed by descriptive statistics, the x2 test, Fisher's exact test, and one-way analysis of variance using SPSS for Windows version 25.0.
Results
The proportion of nurses who were the initial responders to cardiac arrest was 79.1% during the extended-operation period. 41.2% during the pre-operation period, and 42.2% during the limited-operation period (p<.001). The rate of good neurological recovery at discharge post-CPR was 25.0% in patients who received CPR during the pre-operation period, 36.4% during the limited-operation period, and 87.5% during the extended-operation period (p=.042).
Conclusion
This study identified clinical outcomes in patients who received CPR according to the operation status of the rapid response team. These results are expected to help in the further implementation of rapid response teams.
서론
1. 연구의 필요성
심정지(Cardiac arrest)란 심장의 박동이 정지되어 발생하는 상태를 말하며 발견 즉시 심폐소생술 등 응급처치가 이뤄지지 않으면 신체기관의 기능이 비가역적으로 상실되어 사망에 이른다[1]. 응급실이나 중환자실에서는 환자의 악화징후를 조기에 발견할 수 있는 모니터링 시스템과 훈련된 의료진이 있으므로 심정지 상황에서 즉각적인 중재를 제공할 수 있다. 그러나 병동에서 심정지가 발생하는 경우 지속적인 모니터링의 부재와 환자 악화상태에 대한 조기 인지 및 의료진의 경험 부족 등으로 중재가 적절히 이루어지지 않아 사망률이 높아진다[2]. 이에 따라 병동 환자의 급성 악화를 조기 발견하고 심정지와 같은 치명적인 상태에 이르기 전에 이상 징후를 미리 파악하는 신속대응팀이 도입되었다[3].
신속대응팀은 의료 환경에서 발생할 수 있는 구조 불이행(failure to rescue)을 예방하고 관리하기 위한 환자 안전 시스템이다. 호주에서는 중환자 혹은 임상 전문의와 간호사로 구성된 응급의료팀(Medical Emergency Team), 영국에서는 중환자 전문의와 중환자 간호사로 구성된 중환자 치료팀(Critical Care Outreach Team), 미국에서는 중환자 간호사, 호흡 치료사, 중환자 혹은 임상 전문의로 구성된 신속대응팀(Rapid Response Team)으로 불린다[4]. 국가별로 팀의 구성 및 역할에는 다소 차이가 있으나 기본적으로 환자 안전과 관련된 활동을 하며 심정지와 같은 응급상황지원, 고위험 환자에 대한 선별 및 의료진 교육을 담당한다[5]. 신속대응팀은 병원 내 심정지 발생률을 줄이고[6], 입원 환자의 사망률[7]과 중환자실 재원 기간[8]과 예기치 않은 중환자실 입실[5] 등을 감소시키는 데 효과가 있는 것으로 입증되면서 미국의 경우 2/3에 해당하는 병원에서 신속대응팀을 운영하고 있다[9].
국내에서는 신속대응팀 구성인력과 운영시간, 필수장비에 따라서 신속대응팀을 1군, 2군과 3군으로 분류하는데 1군은 전담전문의 1인 및 전담간호사 9인 이상으로 구성되어 365일 24시간 운영하는 경우를 말한다. 신속대응팀 2군은 전담간호사 5인 이상으로 구성되어 주 5일 이상, 일 16시간 이상 운영되는 경우를 말하며, 신속대응팀 3군은 전담간호사 2인 이상으로 주 5일 이상 일 8시간 이상 운영하는 경우이다. 신속대응팀 구성원 중 의사는 호흡 및 혈역학적 치료, 기도확보, 심폐소생술, 각종 쇼크관리 등을 담당하고[10] 전담간호사는 고위험 환자 선별 및 관리, 응급상황지원, 병동간호사 교육과 고위험 환자관리
자문 등의 역할을 한다[11]. 국내 신속대응팀은 2008년 서울아산병원에서 병동의 고위험군 환자의 조기 치료를 위한 운영을 시작으로[12], 2018년부터 3주기 급성기병원 인증기준에 신속대응팀 운영이 포함되면서 2019년부터 전국의 45개 병원이 신속대응팀 시스템 시범사업을 시행하고 있다[10]. 그러나 365일 24시간 신속대응팀을 운영하기 위해서는 중환자 관리를 위해 고도로 훈련된 신속대응팀 구성원 등 상당한 인력[13] 및 필수장비와 고위험 환자 스크리닝 전산시스템 등의 자원이 요구된다[14]. 이러한 점 때문에 시범 기관별 운영현황을 보면 일부 병동에서만 선택적으로 신속대응팀을 운영하거나[15], 제한된 시간에만 운영하거나[4] 혹은 의료진들이 집중치료실 전담의와 신속대응팀원으로 동시에 활동하는 등[12] 신속대응팀 운영에 적극적이지 않은 상황이다.
신속대응팀 운영의 효과에 관한 선행연구를 보면, 병동 성인 환자[5,16], 종양 혈액 내과 환자[17], 수술 후 환자[18] 등을 대상으로 병원 내 사망률, 심정지 발생률[5,17,18], 중환자실 재원 기간 감소[16] 등 환자 안전과 질 향상에 기여하는 것으로 나타났다. 그러나 신속대응팀 역할 중 하나는 병동에서 심정지 환자가 발생한 경우 심폐소생술을 성공적으로 시행하는 것으로 대부분 병원에서 병동 심정지 환자를 위한 심폐소생술에 참여하고 있다[19]. 하지만 선행연구 대부분이 임상적으로 악화된 환자를 대상으로 예방적 차원에서 신속대응팀 운영의 효과를 파악한 연구가 대부분으로[5,16–18], 신속대응팀 운영이 병동 환자의 심폐소생술 후 임상 결과에 미치는 영향을 파악한 연구는 미비한 실정이다. 이에 본 연구에서는 일반 병동에서 심폐소생술을 받은 환자를 대상으로 신속대응팀 운영에 따른 환자의 임상 결과를 분석하여 병원 내 신속대응팀 운영의 활성화 방안에 대한 기초자료를 제공하고자 한다.
2. 연구목적
본 연구의 목적은 신속대응팀 운영(운영 전, 제한적 운영, 확대 운영)에 따른 병동 환자의 심폐소생술 임상 결과의 차이를 파악하는 것으로 구체적인 목적은 다음과 같다.
• 신속대응팀 운영(운영 전, 제한적 운영, 확대 운영)에 따른 병동 환자의 심폐소생술 후 자발 순환회복률의 차이를 파악한다.
• 신속대응팀 운영(운영 전, 제한적 운영, 확대 운영)에 따른 병동 환자의 심폐소생술 후 24시간 이상 생존율의 차이를 파악한다.
• 신속대응팀 운영(운영 전, 제한적 운영, 확대 운영)에 따른 병동 환자의 심폐소생술 후 퇴원 시 생존율의 차이를 파악한다.
• 신속대응팀 운영(운영 전, 제한적 운영, 확대 운영)에 따른 병동 환자의 심폐소생술 후 퇴원 시 신경학적 회복률의 차이를 파악한다.
연구방법
1. 연구설계
본 연구는 신속대응팀의 운영(운영 전, 제한적 운영, 확대 운영)이 병동 환자의 심폐소생술 임상 결과에 미치는 영향을 파악하기 위한 후향적 조사연구이다.
2. 연구대상
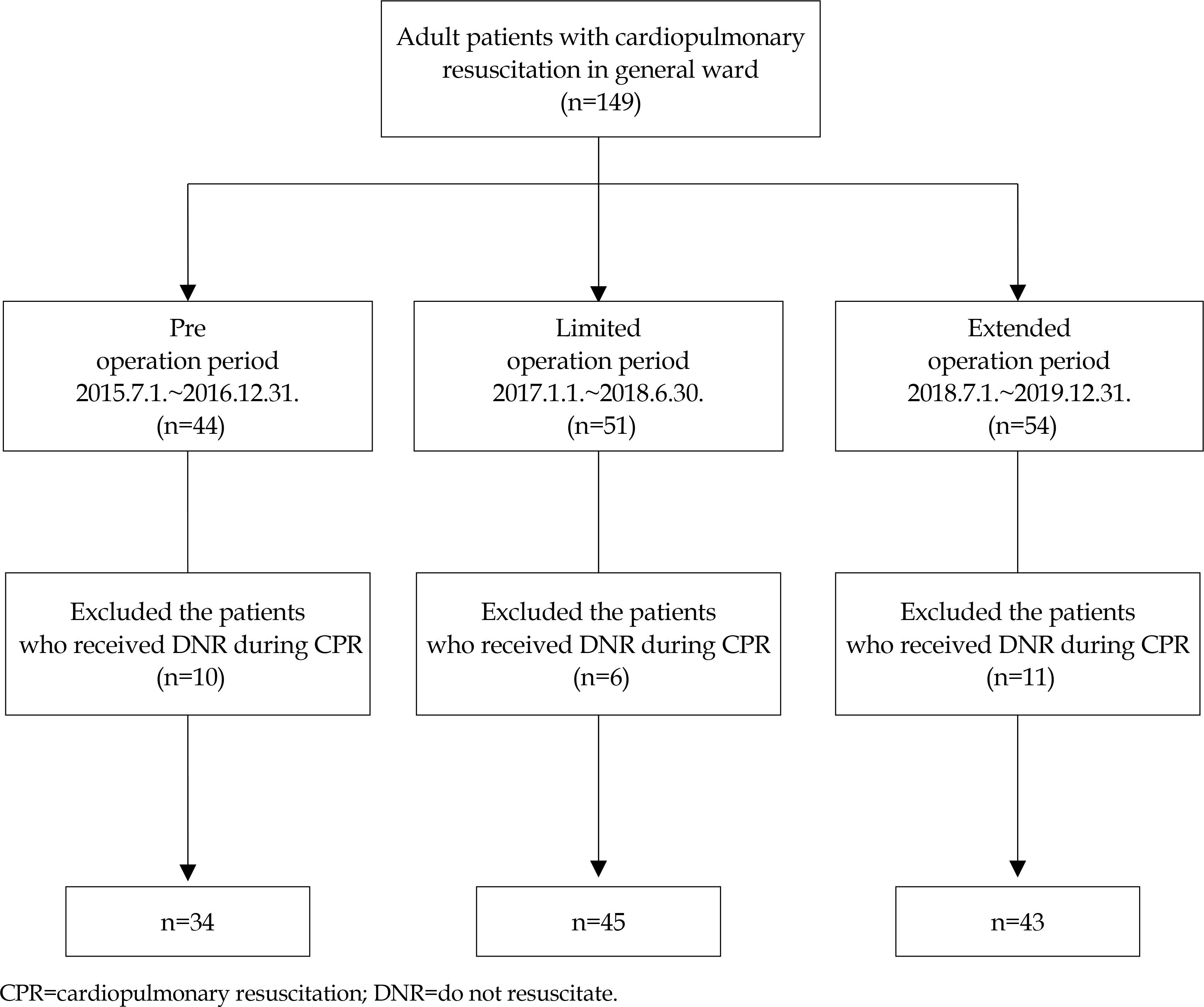
본 연구대상자는 경기도 수원시에 소재한 상급종합병원 병동에 입원한 만 19세 이상의 환자 중 신속대응팀 운영 시간(월요일부터 금요일, 법정 공휴일 제외, 오전 8시부터 오후 8시까지) 동안 심정지로 인하여 심폐소생술을 받은 자이다. 구체적인 대상자의 선정기준을 보면 만 19세 이상 심정지로 인하여 심폐소생술을 받은 병동 환자로 병동이나 검사실에서 심폐소생술을 받은 경우이다. 대상자 제외기준으로는 연명치료중단 의향서나 심폐소생술 중 심폐소생거부(Do Not Resuscitate, DNR) 동의서를 작성한 경우, 심폐뇌소생술 관련 전자의무기록 미비로 객관적으로 자료 확보가 힘든 경우, 입원 기간 중 두 번 이상 심폐소생술을 받은 자이다.
본 연구에서 신속대응팀 운영에 따른 임상 결과 비교를 위하여 신속대응팀 운영 전(2015년 7월 1일~2016년 12월 31일), 제한적 운영(2017년 1월 1일~2018년 6월 30일) 및 확대 운영 시기(2018년 7월 1일~2019년 12월 31일)로 기간을 구분하였다. 신속대응팀 운영 전 시기는 신속대응팀 활동이 없던 때이며 제한적 운영 시기는 성인 외과계 병동에 입원한 환자만을 대상으로 외과중환자실 전문의 1인, 중환자실 10년 이상 경력의 전담간호사 1인으로 구성된 신속대응팀이 주간 8시간 동안 제한적으로 활동을 하였다. 확대 운영 시기는 보건복지부 신속대응시스템 지침에 따라 필수장비를 갖추어 중환자 전담의 3인, 중환자실 또는 응급실 임상 근무경력 5년 이상의 전담간호사 2인으로 구성된 신속대응팀이 평일 오전 8시부터 오후 8시까지 전체 병동을 대상으로 활동한 시기이다. 제한적 운영 및 확대 운영 시기에서 신속대응팀은 해당 병동 환자의 호흡수가 8회 이하 또는 30회 이상, 맥박수 40회 미만 또는 130회 초과, 수축기 혈압 85 mmHg 미만, 산소포화도 90% 미만, 혈액학적 검사에서 젖산이 4.0 mmol/L 이상, 호흡 시 천명음이 들리거나 호흡 부속근을 사용하는 경우, 급성 흉통 및 증상을 동반한 부정맥이 발생한 경우, 갑작스러운 의식 변화 혹은 경련 발생 등 환자의 전반적인 상태가 악화된 경우 병동 의료진이나 전산시스템 스크리닝을 통해 활성화되었다. 신속대응팀은 환자치료계획을 돕고 병동 내 심폐소생술에 참여하며 패혈증과 쇼크관리, 응급기도관리 등의 역할을 수행하였다. 제한적 운영 및 확대 운영 시기 간 차이는 구성인력과 운영시간의 차이이며 신속대응팀의 활성화 기준과 역할에는 차이가 없었다. 각 시기동안 선정기준 및 제외기준에 부합된 대상자 전수를 대상으로 분석하였으며, 운영 전 시기 34명, 제한적 운영 시기 45명 및 확대 운영 시기 43명 총 122명이었다(Figure 1).
3. 연구도구
자료수집을 위하여 전자의무기록(Electronic Medical Re-cord)과 원내 심폐소생술 데이터 등록을 토대로 조사지를 구성하였다.
1) 대상자의 일반적 특성 및 심폐소생술 관련 특성
본 연구에서 대상자의 일반적 특성은 성별, 나이, 입원 기간, 심폐소생술 장소, 심정지 당시의 진료과, 심정지 원인, 동반 질환, Deyo-Charlson Score, 심정지 전 뇌기능수행범주를 수집하였다. 심폐소생술 관련 특성은 심정지 목격 여부, 심정지 전 심전도 모니터 감시 여부, 심폐소생술 전 시행된 처치, 심정지 초기 대응자, 초기 심전도 리듬, 심폐소생술 시 시행된 술기, 전문기도확보의 종류, 심폐소생술 시 술기 시간 그리고 심폐소생술 지속시간을 확인하였다.
2) 대상자의 심폐소생술 후 임상 결과
본 연구에서 대상자의 심폐소생술 후 임상 결과는 자발순환회복률, 24시간 이상 생존율, 퇴원 시 생존율, 퇴원 시 신경학적 회복률을 조사하였다. 자발순환회복이란 간호기록을 통해 심폐소생술 이후 20분 이상 경동맥 또는 대퇴동맥에서 맥박이 촉지되는 경우이며 이는 수축기 혈압이 대략 60 mmHg 정도인 경우로 정의하였고[20], 24시간 이상 생존은 자발순환회복이 24시간 이상 지속하는 경우를 말한다. 퇴원 시 생존 여부는 퇴원 요약지를 통해 심폐소생술을 받은 환자가 자발 순환이 있는 상태로 계속되는 치료를 위해 타 병원으로 전원과 자택으로 퇴 원하는 경우를 포함하여 조사하였다. 퇴원 시 신경학적 회복은 뇌기능수행범주(Cerebral Performance Category, CPC)로 1점에서 2점은 좋은 신경학적 상태(Good CPC), 3점에서 5점은 불량한 신경학적 상태(Poor CPC)로 나누어 파악하였다. 전자의무기록 중 퇴원 요약지와 퇴원 교육기록을 통해 퇴원 시 환자 의식상태, 활동 가능 범위, 이송 수단을 통해 확인하였다.
4. 자료수집
본 연구의 자료수집 전 연구병원의 기관연구윤리심의위원회(Institutional Review Board)의 심의를 거쳐 승인(No. AJIRB-MED-MDB-20-407)을 받았다. 자료수집은 원내 심폐뇌소생위원회 전문간호사 1인이 2020년 10월 19일부터 10월 31일까지 전자의무기록을 이용하여 시행하였다. 2015년 7월 1일부터 2019년 12월 31일 주말과 법정 공휴일은 제외한 월요일부터 금요일, 오전 8시부터 오후 8시까지의 처방 목록 중 Cardiac Compression이 입력된 환자의 목록을 정보관리팀에 요청하여 그 중 만 19세 이상의 환자를 추출하였다. 전자의무기록과 발생 장소의 간호사가 작성한 심폐뇌소생술 기록지를 통해 일반적 특성, 심폐소생술 특성과 관련된 자료를 수집하였고 자발순환회복, 24시간 이상 생존 여부, 퇴원 시 생존 여부, 퇴원 시 신경학적 회복은 후향적으로 의무기록을 검토하였다. 본 연구는 전자의무기록 검토를 통해 자료를 수집하므로 수집된 정보는 관리번호를 부여하여 익명화하였으며 수집된 자료는 암호화가 가능한 전산 작업을 통해 허가된 연구자만 접근하도록 하여 보안을 유지하였다.
5. 자료분석
수집된 자료는 SPSS/WIN 25.0 프로그램을 통해 통계 처리하였으며, 구체적인 분석방법은 다음과 같다. 첫째, 대상자의 일반적 특성과 심폐소생술의 특성은 빈도와 백분율, 평균과 표준편차로 분석하였으며 신속대응팀 운영에 따른 대상자의 일반적 특성과 심폐소생술 특성의 차이는 x2 test, Fisher's exact test와 one-way ANOVA를 이용하여 분석하였다. 둘째, 대상자의 자발순환회복, 24시간 이상 생존 여부, 퇴원 시 생존 여부, 퇴원 시 신경학적 회복은 빈도와 백분율로 분석하였다. 셋째, 신속대응팀 운영에 따른 대상자의 자발순환회복률, 24시간 이상 생존율, 퇴원 시 생존율과 퇴원 시 신경학적 회복의 차이는 x2 test, Fisher's exact test를 이용하여 분석하였다.
연구결과
1. 신속대응팀 운영에 따른 대상자의 일반적 특성의 차이
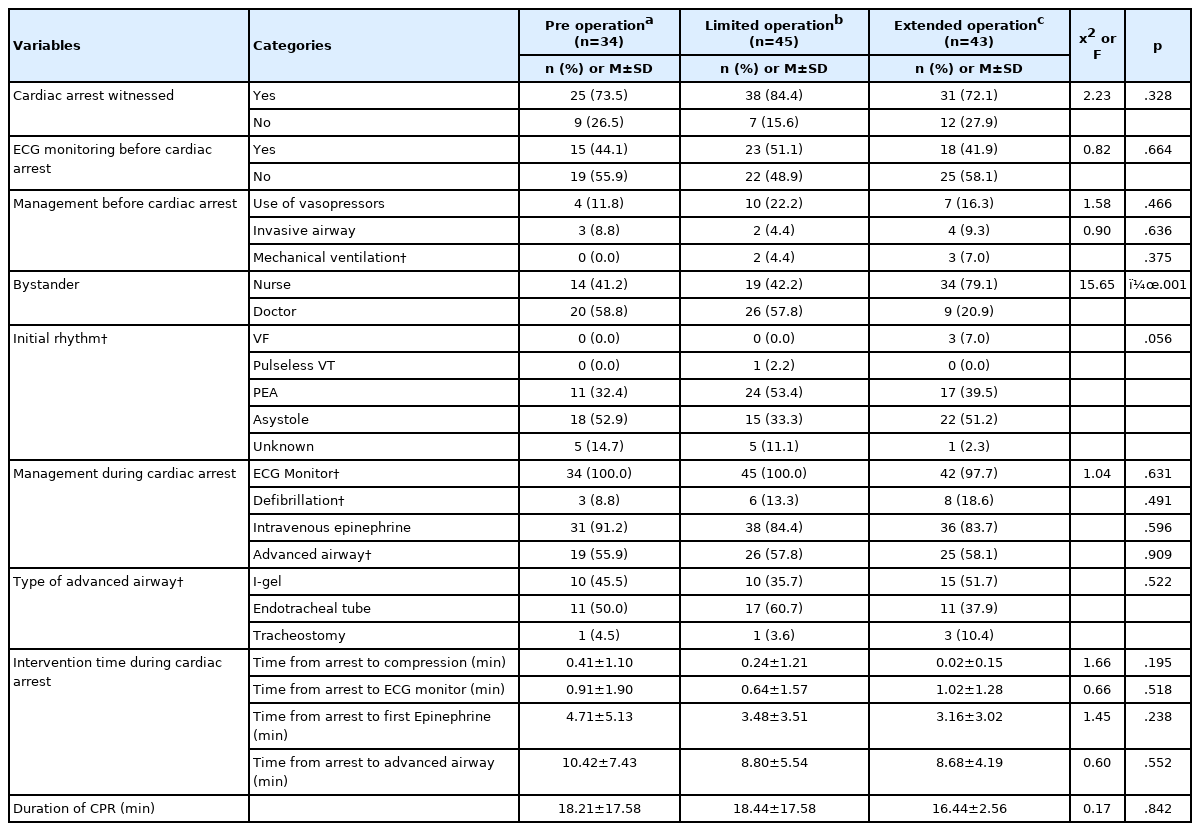
신속대응팀 운영에 따른 대상자의 일반적 특성 차이는 Table 1과 같다. 일반적 특성 중 만성 폐 질환을 가진 대상자가 운영 전 시기 7명(20.6%), 제한적 운영 시기 6명(13.3%), 확대 운영 시기 1명(2.3%)으로 통계적으로 유의한 차이가 있었다 (x2=6.47, p=.033).
2. 신속대응팀 운영에 따른 대상자의 심폐소생술 관련 특성의 차이
신속대응팀 운영에 따른 대상자의 심폐소생술 관련 특성 차이는 Table 2와 같다. 소생술 관련 특성 중 초기대응자가 간호사인 경우와 의사인 경우의 차이가 통계적으로 유의하였는데 (x2=15.65, p<.001) Boferroni 교정을 통한 사후 검증 결과 확대 운영 시기에 초기대응자가 간호사인 경우가 34명(79.1%)으로 운영 전 시기에서 간호사인 경우 14명(41.2%) (p<.001)과 제한적 운영 시기에서 간호사인 경우 19명(42.2%) (p=.001)보다 통계적으로 유의하게 많은 비율을 차지하였다.
3. 신속대응팀 운영에 따른 대상자의 심폐소생술 후 임상 결과 차이
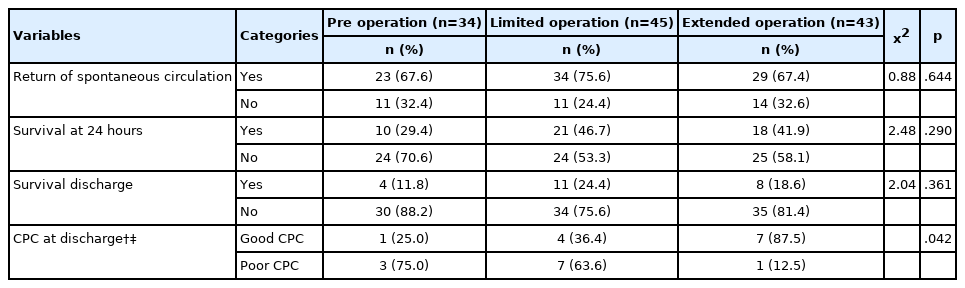
신속대응팀 운영에 따른 대상자의 심폐소생술 후 임상 결과 차이를 보면, 퇴원 시 신경학적 회복에서 신속대응팀 운영에 따른 차이가 통계적으로 유의하였다 (p=.042). 확대 운영 시기의 좋은 신경학적 회복률은 87.5%로 운영 전 시기 25.0% 및 제한적 운영 시기 36.4%보다 높게 나타났다. 그 외 자발순환회복률, 24시간 이상 생존율, 퇴원 시 생존율에서는 신속대응팀 운영에 따른 차이는 통계적으로 유의하지 않았다(Table 3).
논의
본 연구는 신속대응팀 운영이 병동 환자의 심폐소생술 후 임상 결과에 미치는 효과를 파악하기 위해 실시되었다. 신속대응팀 운영에 따른 병동 환자의 심폐소생술 후 임상 결과의 차이를 보면, 자발순환회복률은 신속대응팀 운영에 따라 차이가 없는 것으로 나타났다. 신속대응팀을 운영하지 않았던 시기의 자발순환회복률은 67.6%로 신속대응팀이 확대되어 운영된 시기에 보고된 자발순환회복률 67.4%와 비교 시 차이가 없었다. 이는 Oh 등[21]의 연구에서 신속대응팀이 심폐소생술을 받은 심정 지 환자의 75%에서 자발순환회복률을 상승시켰다고 보고한 것과 다소 차이가 있다. 이러한 차이는 본 연구에서 신속대응팀 확대 운영 시기에 심폐소생술을 받은 대상자의 Deyo-charlson score는 3.60점으로 신속대응팀 운영 전 시기 3.53점과 제한적 운영 시기 3.51점과 비슷하였으며 이들 점수가 Oh 등[21] 연구대상자의 2.61점보다 높다는 점에 기인할 것이다. Deyo-charlson score는 만성질환의 양적인 면을 보여주어 병동 환자의 예후 판정에 이용되는 지표로[22] 이는 본 연구대상자가 Oh 등[21] 연구대상자보다 만성질환을 많이 가지고 있다는 것을 의미한다. Deyo-charlson score가 높을수록 자발순환회복률이 낮다는 점을 고려할 때[23] 병동 환자 관리 시 Deyo-charlson score 가 높은 대상자에게 초점을 둔 스크리닝 프로그램이 요구된다.
또한, 신속대응팀 제한적 운영시기의 24시간 이상 생존율은 46.7%이며 확대 운영시기는 41.9%로 신속대응팀을 운영하지 않았던 시기의 29.4%보다 신속대응팀을 운영했을 때 24시간 이상 생존율이 증가하는 것으로 나타났으나 통계적으로 유의한 차이는 없었다. 신속대응팀 운영이 심정지 환자의 24시간 이상 생존율에 미치는 영향을 파악한 선행연구에서[24] 신속대응팀 운영 후 생존율이 34.7%에서 48.7%로 증가하는 것으로 나타나 신속대응팀 운영이 심정지 환자의 생존율을 높이는데 효과적인 것으로 보고되었다. 하지만 본 연구에서 확대 운영 시기의 24시간 이상 생존율이 제한적 운영 시기보다 감소한 이유는 2018년 2월부터 시작한 연명의료결정법 시행과 2018년 7월부터 확대 운영 체계로 시작한 신속대응팀의 운영 시기가 중복되었기 때문일 것이다. 연명의료결정법이 시행되기 전에는 임종이 임박한 환자는 관행적으로 가족과 협의하여 심폐소생술을 시행하지 않는 경우가 있었다. 그러나 2018년 2월 연명의료결정법이 시행된 후부터는 연명의료 중단 결정에 대한 절차의 복잡성과 시스템 미비로 연명치료중단 의향서 또는 심폐소 생거부동의서 작성이 불가능한 임종이 임박한 환자에게 심폐소생술을 시행하는 경우가 증가하였다[25]. 이에 효과적인 신속대응팀 운영을 위하여 임종이 임박한 환자를 식별하여 연명치료중단이 필요한 경우 무의미한 심폐소생술을 받지 않도록 하는 병원 시스템의 제도적 개선이 필요하다.
신속대응팀 운영에 따른 퇴원 시 생존율의 차이에서는 운영 전보다 제한적 운영 시기와 확대 운영 시기에 퇴원 시 생존율이 증가하는 것으로 나타났으나 통계적으로 유의한 차이는 없었다. 신속대응팀 운영 후 외과 병동의 심정지 환자의 생존 퇴원을 비교한 Yang 등[26]의 연구에서도 운영 전 23%에서 운영 후 43%로 증가하였지만, 통계적으로 차이는 없었다고 보고하여 본 연구결과를 지지한다. 그러나 Beitler 등[27]의 연구에서 퇴원 시 생존율이 운영 전 22.5%에서 운영 후 41.4%로 증가하였다고 보고한 것과는 차이가 있다. 이러한 차이는 Beitler 등[27]의 연구는 신속대응팀을 365일 24시간 운영한 병원에서 조사가 이루어졌으나 본 연구대상 병원은 확대 운영 시기에도 평일 오전 8시부터 오후 8시까지만 신속대응팀을 운영했으며 Yang 등[26]의 연구가 시행된 병원에서는 평일 오전 7시부터 오후 7시까지만 신속대응팀을 운영하였다는 차이에 기인할 것이다. 주간과 주중에 비해 숙련된 의료진이 부족한 야간과 주말에 심정지가 발생하면 심정지 환자의 생존율을 감소하는 것으로 제시되고 있다[28]. 현재 국내 신속대응팀을 운영하고 있는 많은 병원에서는 본 연구에서의 제한적 운영처럼 외과병동에 입원한 환자를 대상으로 운영을 하거나 혹은 수술한 환자를 대상으로 운영을 하거나 혹은 평일 주간 시간에만 제한적으로 신속대응팀이 운영하고 있다는 현실을 감안할 때 제한적으로 운영되고 있는 신속대응팀의 운영시간을 365일 24시간 확대 운영하는 것이 필요하다.
신속대응팀 운영에 따른 심폐소생술 후 퇴원 시 신경학적 회 복률의 차이를 파악한 결과 신속대응팀 운영 전 시기의 좋은 신경학적 회복률은 25.0%로 제한적 운영 시기 36.4% 및 확대 운영 시기 87.5%보다 낮은 것으로 나타났다. 이는 Shin 등[29]의 연구에서 신속대응팀 운영 후 좋은 신경학적 회복으로 퇴원한 환자 비율이 운영 전 15.4%에서 운영 후 20.5%로 증가하였다고 보고한 것과 유사하다. 심폐소생술을 받는 환자는 기본소생술부터 전문심장소생술까지 모두 연계하여 제공되어야 좋은 신경학적 예후를 기대할 수 있으며[1] 병동에서는 심정지 발생 시 초기대응자에 의해 기본소생술을 시행 후 전문심장소생술로 연계된다. 신속대응팀의 운영에 따른 심폐소생술 관련 특성의 차이에서 심정지 시 초기대응자가 간호사인 비율이 확대 운영 시기에 높아졌다는 점과 병동에서는 의사가 상주하는 중환자실보다 간호사에 의해 심정지가 초기에 인지될 수 있다[30]. 그러므로 병동 간호사를 대상으로 정기적인 심폐소생술 교육을 시행하고 심정지 목격단계부터 전문심폐소생술까지 연계적으로 중재를 제공하는 임상수행능력을 높이는 것이 필요하다. 이는 심폐소생술을 받은 환자의 좋은 신경학적 회복률을 높이는 효과적인 방안이 될 것이다.
본 연구는 신속대응팀 운영이 심폐소생술 받은 병동 환자의 심폐소생술 후 임상 결과에 미치는 영향을 파악하였다는데 의의가 있다. 그러나 본 연구는 후향적 자료분석과 연구의 대상자 수가 적어서 연구결과를 해석하는데 주의가 요구된다. 또한, 일 3차 의료기관만을 대상으로 조사한 연구로 연구결과를 일반화하는데 제한적이며 본 연구대상 병원에서는 365일 24시간 신속대응팀 운영을 하지 않아서 365일 24시간 신속대응팀 운영방법에 따른 효과를 파악할 수 없다는 제한점이 있다. 그러므로 국내 신속대응팀 운영방법과 구성인력 차이에 따른 병동 환자의 심폐소생술 후 임상 결과에 미치는 효과를 파악하기 위한 다기관 비교연구가 요구된다.
결론
본 연구는 신속대응팀 운영에 따른 심폐소생술을 받은 병동 환자의 임상 결과의 차이를 파악하여 신속대응팀 운영을 활성화하고, 궁극적으로 신속대응팀 운영 시스템을 구축하는데 필요한 기초자료를 제공하고자 시도된 후향적 조사연구이다. 본 연구결과 신속대응팀 운영 후 심정지 확인부터 최초 가슴압박 시행자가 간호사인 경우 운영 전보다 초기대응률이 증가한 것으로 나타났으며 심폐소생술을 받은 병동 환자의 좋은 신경학적 회복률이 높아진 것으로 나타났다. 본 연구결과를 통해 심폐소생술을 받은 병동 환자의 임상 결과를 향상시키기 위해서는 신속대응팀의 적극적인 운영과 활성화가 필요한 것으로 나타났다. 추후 신속대응팀 운영 방법에 따른 임상 결과의 차이를 파악하는 다기관 비교연구와 신속대응팀 운영의 비용효과분석 연구들을 통해 신속대응팀 운영의 활성화를 위한 지속적인 노력이 요구된다.
Notes
CONFLICTS OF INTEREST
The authors declared no conflict of interest.
AUTHORSHIP
Conceptualization or/and Methodology – YM-J and PJ-H; Data curation or/and Analysis – YM-J and PJ-H; Investigation – YM-J; Resources or/and Software – YM-J; Validation – YM-J and PJ-H; Visualization – YM-J and PJ-H; Writing original draft or/and Review & Editing – YM-J and PJ-H.